B -
EPIDEMIES ET MALADIES ENDEMIQUES
|
1- Le Choléra |
|
2- Le Typhus |
|
5- La Peste |
|
6- La Syphilis |
|
9- Le Scorbut |
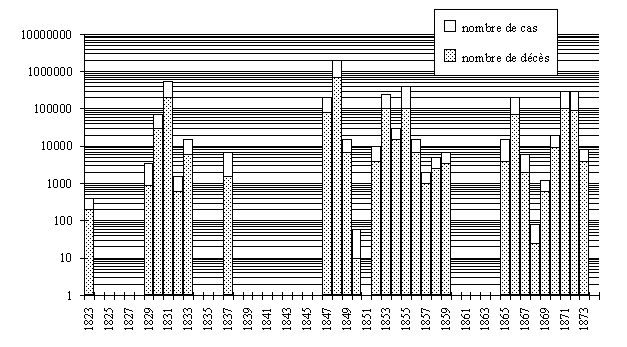
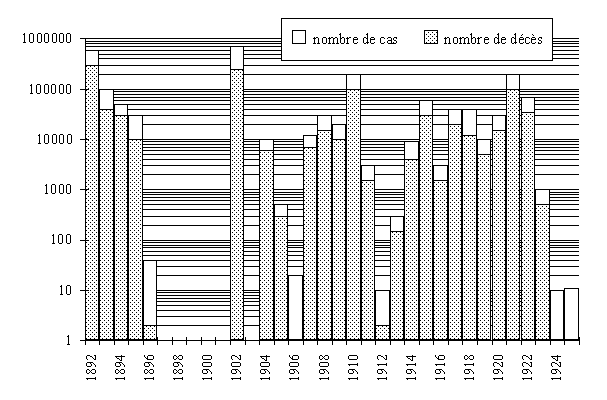
Le choléra est la maladie épidémique la plus grave, en tout cas celle qui marqua le plus l'esprit des Russes. La maladie eut un impact important sur les esprits. "{jkthf" ("choléra" en russe) est une insulte encore employée de nos jours. En six épidémies, s'étalant sur plus d'un siècle, la maladie atteint officiellement 5,5 millions de personnes et en tue 2 millions (figures 21 et 22) (157-120-14). Ces chiffres sont sans doute très sous-estimés.
|
|
|
figure
21 : nombre de cas de choléra de 1823 à 1873 (échelle logarithmique) (157)
Rappelons brièvement que le choléra est une maladie infectieuse se propageant par les eaux souillées. Il provoque une infection aiguë de l'intestin grêle entraînant diarrhée liquide profuse et vomissements. La déshydratation peut être brutale, intense et rapidement létale.
La maladie vient toujours d'Inde, foyer endémique du Vibrio choleræ, le micro-organisme responsable. L'épidémie atteint habituellement la Russie par les steppes du sud-est en empruntant les caravanes ou les ports de la mer Noire puis s'étend au reste du pays. La Russie fut le foyer d'origine des épidémies européennes de choléra. Après une flambée rapide en un ou deux ans, le choléra s'attarde quelques années en Russie (les années choléra) mais ne devient jamais endémique et disparaît jusqu'à la prochaine attaque du fléau depuis l'Inde. C'est une maladie principalement estivale mais les catastrophes des cinq épidémies majeures viennent de sa capacité à passer l'hiver dans quelques foyers (grandes villes ou villages du sud) pour repartir à l'assaut au printemps suivant.
|
|
|
figure
22 : nombre de cas de choléra de 1892 à 1925 (échelle logarithmique) (157)
La première épidémie ne fut qu'une escarmouche. Le choléra atteint la Russie du sud en mai 1823. Astrakhan est touchée fin septembre mais le froid stoppe la maladie qui s'éteint en hiver. Le total des victimes n'excède pas 200 personnes.
C'est la deuxième épidémie qui marque le plus les esprits, même si elle n'est pas la plus meurtrière. En juillet 1830, le choléra est ramené de Perse à Astrakhan puis il remonte rapidement la Volga. Kazan et Moscou sont atteints en septembre. Une autre route mène le vibrion au sud vers l'Ukraine puis la Pologne. L'hiver
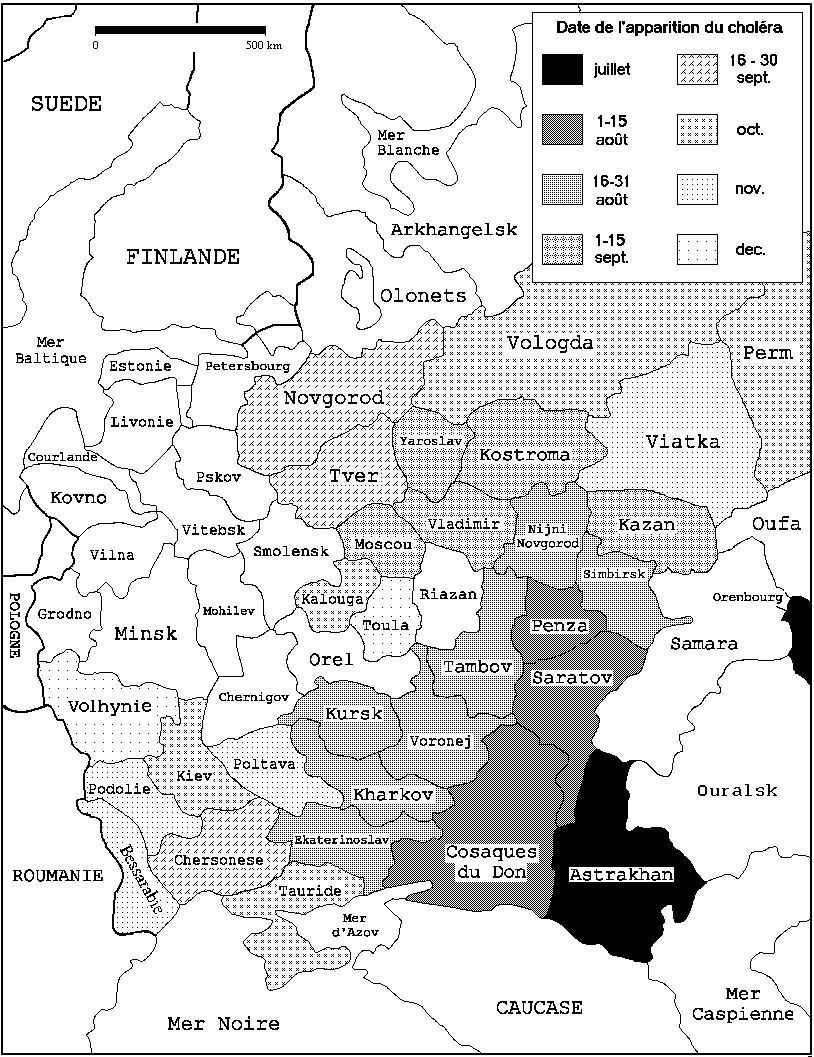
figure 23 : évolution du choléra de 1830 en
Russie d'Europe (157)
arrête l'épidémie en de nombreux endroits mais il reste des foyers à Moscou, Kiev et dans le sud qui sont à l'origine de la catastrophe de 1831 (figure 23 et 24). Le choléra resurgit alors au printemps avec une vigueur accrue, il occupe l'ensemble de la Russie d'Europe de la mer Noire à la mer Blanche dans le grand nord. Tout le pays est bloqué, 240.000 personnes succombent. Des cas perdurent en Russie jusqu'en 1836. Après la Russie, l'épidémie envahit toute l'Europe et même l'Amérique du nord. La France est durement touchée en 1832, le nouveau mal y fait 100.000 victimes.
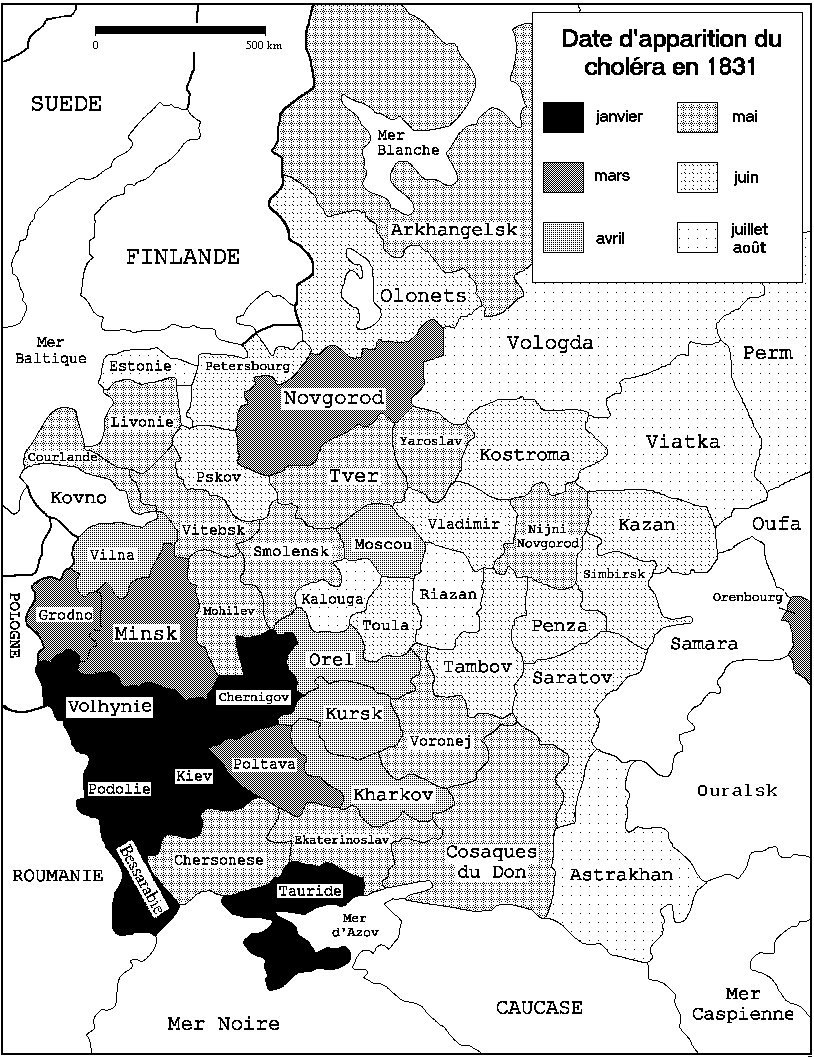
figure 24 : évolution du choléra de 1831 en
Russie d'Europe (157)
C'est précisément cette nouveauté qui frappe les esprits. On connaissait la peste mais l'ère des grandes épidémies semble révolue. Les rumeurs les plus folles circulent, on évoque un complot de l'Occident pour se débarrasser de la Russie en l'empoisonnant
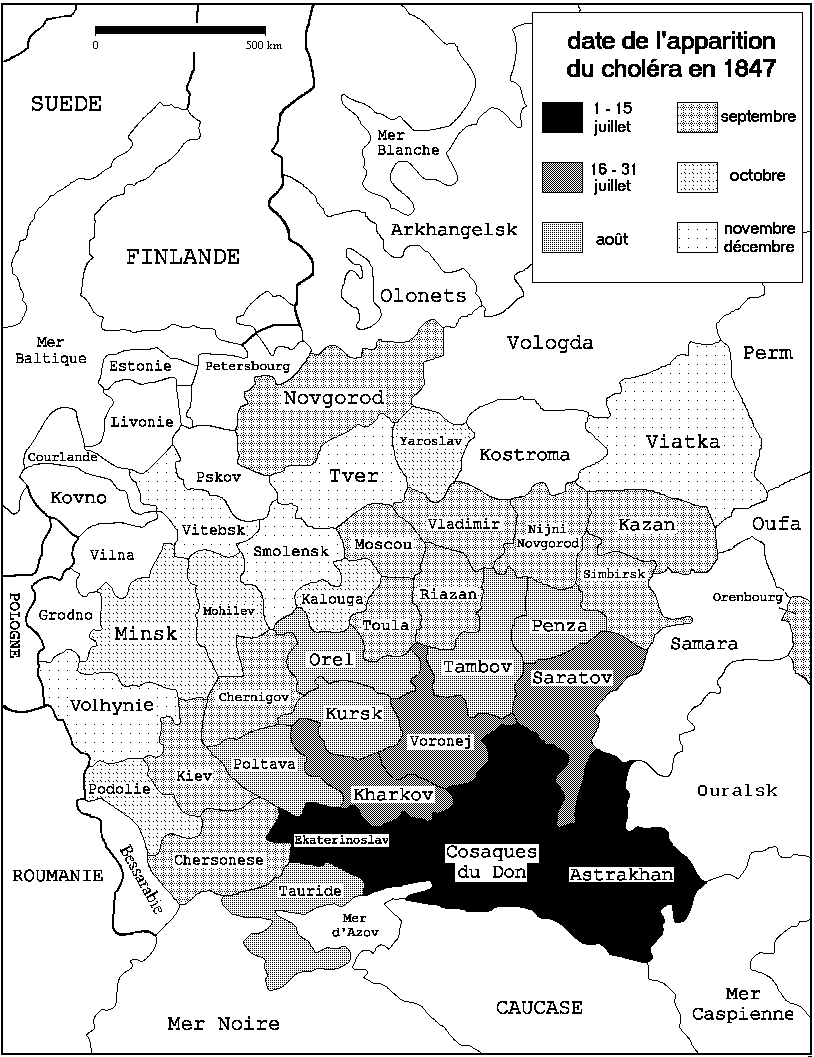
figure 25 : évolution du choléra de 1847 en
Russie d'Europe (157)
avec l'aide des médecins, complices évidents car lettrés et occidentalisés. Le pouvoir corrompu est soupçonné d'enlever les malades pour les exterminer dans quelque sombre dispensaire de quarantaine et bien sûr, la thèse de la punition divine et de la fin du monde
en séduit plus d'un. Ces théories circulent dans toutes les classes de la société.
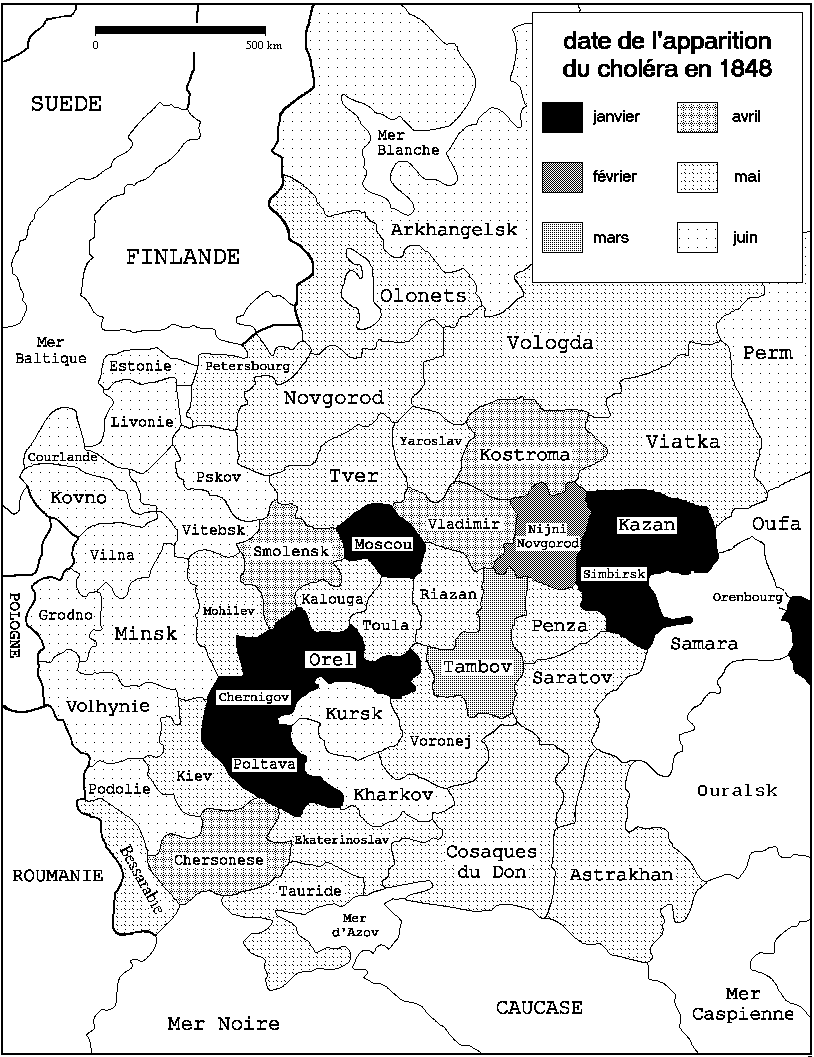
figure 26 : évolution du choléra de 1848 en
Russie d'Europe (157)
L'épidémie révèle un pouvoir complètement dépassé par les événements, incapable de mettre en œuvre des mesures efficaces comme d'ailleurs tous les autres états d'Europe. Pouchkine rapporte le non respect des mesures de quarantaine : arrivant à une route barrée par quelques serfs ignorants, il n'a aucun mal à traverser le barrage pour un rouble d'argent "les moujiks tombèrent d'accord avec moi, me firent passer l'eau et me souhaitèrent de longues années..." (87). L'autoritarisme de Nicolas 1er et le centralisme absolu des décisions sanitaires n'ont aucun succès. Comme nous le reverrons d'autres fois en Russie, seules des initiatives privées outrepassant leurs droits obtiennent quelques résultats. Le pouvoir a surtout peur de l'agitation populaire. On assiste bien à plusieurs lynchages et à quelques révoltes mais la classe dirigeante sut conserver les contrôle des émeutes.
L'épidémie suivante est la plus meurtrière, elle s'étend de 1847 à 1859 et rôde dans la tourmente de la guerre de Crimée. C'est comme d'habitude par la Perse et l'Asie Centrale que le choléra atteint le sud de la Russie d'Europe, il remonte ensuite au nord sans atteindre Saint-Pétersbourg (figure 25). Nous voyons sur la figure 26 le vibrion passer ses quartiers d'hiver dans plusieurs villes (Kazan, Poltava, Orenbourg, etc.). Il bénéficie d'un printemps chaud pour s'étendre rapidement. Malgré les quarantaines, la population rurale fuit les villes et apporte l'épidémie aux campagnes. Une mauvaise récolte en 1848 ajoute un autre fléau aux paysans durement touchés. Le choléra s'adapte aux progrès des techniques : pour la première fois en 1853 il emprunte le chemin de fer pour contaminer Moscou. En 12 ans, plus d'un million de victimes sont recensées, la réalité est sans doute bien pire.
La quatrième épidémie débute en 1865. Transporté à La Mecque par des pèlerins, le choléra remonte la mer Rouge puis Istanbul et arrive à bord d'un bateau à Odessa. La suite est classique avec envahissement complet de la Russie en 2 ans, foyers hivernaux dans les grandes villes et disparition après 1873. Moins dramatique que la précédente, l'épidémie laisse quand même 280.000 victimes derrière elle.
Les années suivantes sont marquées par le développement de la santé publique, l'amélioration des égouts dans les grandes villes et la découverte en 1883 par l'allemand Koch de l'agent responsable. Depuis 20 ans que le mal a disparu on croit le problème résolu. Mais le choléra réapparaît en 1892 et profite à nouveau du chemin de fer pour se propager rapidement. L'infrastructure des zemstvos permet pour la première fois sans doute de lutter efficacement. Mais près de 70 ans après sa première apparition, le choléra inspire toujours la terreur. On retrouve en 1892 les mêmes paniques, les mêmes folles rumeurs. Les émeutes sont parfois violentes et des villes entières sont saccagées (Iuzovka en août 1892 (71)). Les médecins et les officiels mais surtout les Juifs sont particulièrement visés par la populace effrayée. La malchance fait encore coïncider une terrible famine avec l'épidémie qui provoque 380.000 décès.
La sixième et dernière épidémie est la plus longue, de 1902 à 1923 elle bénéficie des troubles des révolutions (1905 et 1917) et des guerres (Première Guerre Mondiale puis Guerre Civile) autant dire que les chiffres sont encore moins fiables que les précédents. La progression est classique par caravanes transportant le vibrion de Perse en Asie Centrale puis vers les rives de la mer Caspienne. La maladie gagne alors l'ensemble du pays, toujours favorisée par les voies ferrées. Les progrès médicaux et de lutte contre les épidémies empêchent une flambée de victimes. Curieusement, la Guerre Civile qui encourage une épidémie de typhus sans précédent ne favorise que peu le choléra, il survit mais n'explose pas puis disparaît naturellement en 1926. Cette épidémie de 21 ans fait tout de même plus de 600.000 victimes au total.
Le choléra ne revint jamais en Russie d'Europe. Seule l'Asie Centrale a été légèrement touchée par une épidémie en 1965.
Outre les caractéristiques principales exposées au début, on peut ajouter quelques remarques :
- le rapport entre le nombre de cas et le nombre de décès est de 36% en Russie . Soit un taux très comparable à celui des pays occidentaux dont la France.
- la virulence de la maladie s'exprime d'abord dans les villes insalubres puis, à partir de 1870 dans les campagnes quand les villes se dotent d'équipements d'égouts performants.
- la meilleure adaptation du vibrion aux climats chauds et l'insalubrité relative des provinces méridionales expliquent que morbidité et mortalité sont toujours plus élevées dans le sud que dans l'ouest et le nord.
- le choléra se répand surtout par les grandes voies de communication (caravanes, bateaux, chemin de fer) et par des rassemblements comme la grande foire annuelle de Nijni-Novgorod.
L'apparition du choléra pose un redoutable problème aux médecins et biologistes du XIXe siècle. Le mode de propagation d'abord passionne l'Europe savante : contagion ou non-contagion ? Les savants russes suspectent très tôt l'origine indienne du fléau. Ils réalisent de nombreux travaux de valeur. Pirogov lui-même autopsie plus de 500 cadavres atteints du choléra (98-143). Les traitements proposés sont variés et non standardisés ; on recommande l'opium, les bains chauds, le galvanisme, les injections d'acide intraveineuses, etc. Ces traitements semblent avoir eu un succès relatif (sans doute grâce aux soins qui les accompagnent) mais leur cruauté fait craindre au malade autant les médecins que le choléra.
Le typhus est responsable en 1915-1923 de la plus effroyable épidémie qu'a connu la Russie. Dû à Rickettsia prowazekii et véhiculé par le pou du corps humain, le typhus est l'enfant des guerres et de la saleté. Souvent bénin chez l'enfant, il peut devenir meurtrier chez l'adulte.
Il est connu en Russie dès le XVIe siècle.
La première grande épidémie commence à Moscou en octobre 1812 alors que Napoléon occupe la ville en ruine. De là, le typhus gagne les autres villes russes. En novembre, il fait 60 victimes par jour à Kalouga. Mais ce sont les français qui seront les plus touchés. Le typhus mine la santé déjà chancelante des grognards de la Grande Armée durant la terrible retraite. La maladie accompagne l'empereur défait jusqu'à Paris (125). La figure 27 nous montre des médecins enlevant à distance les habits de Napoléon et les désinfectant par fumigation. La crainte de la contagion est clairement exprimée.
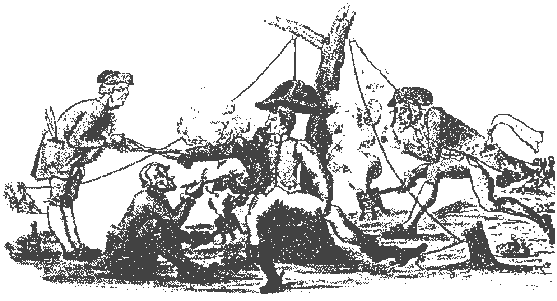
figure
27 : Napoléon se faisant désinfecté à son retour de la campagne de Russie.
Gravure du peintre russe Térébénev vers 1812 (19).
On observe des épidémies sérieuses vers la fin des années 1830 et en 1845-1846. La guerre de Crimée de 1854-56 stimule bien sûr le typhus (Pirogov faillit en mourir (91). D'autres pics de la maladie accompagnent la guerre russo-turque de 1877-1878, la famine et le choléra de 1892 et les années 1908, 1909, 1910 (figure 28).
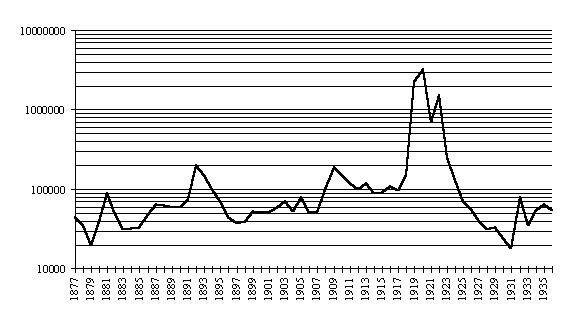
Mais le typhus accompagne surtout la Grande Guerre et la guerre civile qui suivit entre l'armée rouge (communiste) et les troupes blanches (tsaristes). Le mal fait des ravages parmi les combattants et influe même parfois sur le cours de l'Histoire. Le Terek (dans le Caucase) est ainsi perdu par des troupes tsaristes minées par le mal. L'armée blanche souffre d'ailleurs un peu plus que leurs adversaires et perd de nombreux combattants (155-148). Les poux pullulent ; la misère, la saleté du pays font le lit de l'épidémie. Le typhus atteint probablement entre 20 et 30 millions de personnes dont environ 2,5 millions succombent (figure 28). Il met même en danger le jeune régime communiste, Lénine déclare en décembre 1919 : "soit le pou vaincra le socialisme, soit le socialisme vaincra le pou" ! (226)
A cette époque, la lutte contre le choléra et le typhus est une cause commune qui rapproche les dirigeants bolcheviks avec les syndicats de médecins (226).
|
|
|
figure
28 : nombre de cas de typhus en Russie puis URSS de 1877 à 1936 (91) (échelle
logarithmique)
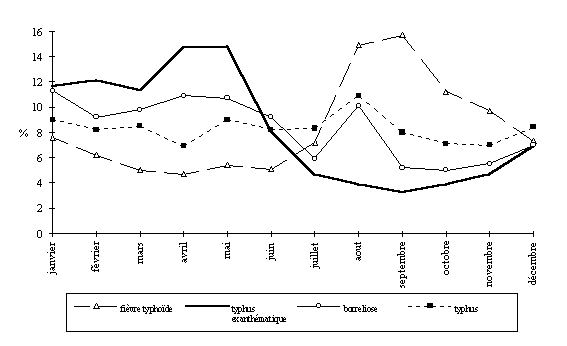
Avant cette pandémie meurtrière, le typhus était une maladie connue mais à l'importance démographique faible (156). Les paysans russes pauvres, sans travail pendant l'hiver, viennent travailler dans les usines des cités industrielles et repartent l'été aux champs (147). Jeunes adultes pour la plupart, ils logent dans de grands dortoirs de travailleurs aux conditions d'hygiène déplorables. Ceci explique probablement les caractéristiques du typhus : maladie surtout urbaine, à recrudescence hivernale, touchant principalement les jeunes hommes (figure 29).
Avant que le rôle vecteur du pou soit démontré en 1909 par Nicolle et que la bactérie soit isolée en 1916, les savants russes multiplient les travaux. Les recherches sont compliquées par la confusion avant 1890 entre typhus, fièvre typhoïde et borréliose. En 1827, Pribil, un médecin militaire du Caucase note le lien entre le typhus et les invasions de poux, mais son article passe inaperçu. L'héroïsme de certains chercheurs est incroyable, Minkh en 1875 et Mochutkovski en 1878 s'inoculent du sang de malades infectés pour tenter de reproduire la maladie et découvrir la bactérie dans leur sang (120).
|
|
|
figure
29 : évolution saisonnière des cas de fièvre typhoïde, typhus exanthématique,
borreliose et typhus, région (rurale) de Moscou (1883 à 1896) (154)
Les relations entre typhus et saleté sont connues depuis longtemps, Millar en 1865 en voit déjà l'origine dans l'insalubrité des quartiers pauvres de Saint-Pétersbourg (147). Notons que les bains de vapeur traditionnels devaient être d'une certaine efficacité dans l'élimination des poux. On utilisait l'ipécachua en traitement curatif mais l'accent était mis sur la prévention. La désinfection des personnes et des vêtements eut une grande efficacité à Odessa et à Tula dans les années 1890.
A la fin de la guerre civile, des mesures sanitaires d'isolement des malades et de désinfection draconienne des personnes, linges et pièces peuvent enfin juguler l'épidémie (148). Il faut noter que le personnel médical paya un lourd tribut à la lutte contre la maladie. A Pétrograd, les décès dus au typhus sont six fois plus nombreux chez les médecins que dans le reste de la population. Les infirmières et les lingères sont elles-aussi sévèrement touchées.
3 - La Variole : Inoculation et Vaccination
Comme dans d'autres pays d'Europe, la variole est un fléau redoutable et redouté. Quand elle ne tue pas, elle laisse souvent un visage grêlé, défiguré à vie. La petite vérole est d'autant plus crainte que, selon la tradition populaire, elle choisit de préférence les enfants les plus beaux. Les auteurs expriment des opinions diverses sur l'incidence de la maladie en Russie, certains avancent qu'elle y est moins courante qu'ailleurs (39) alors que d'autres affirment qu'elle y tue un enfant sur 7 (44). On admet que si la variole est endémique en Europe, elle survient par épidémies régulières. C'est une maladie essentiellement infantile (75 à 90% des malades ont moins de 10 ans) mais qui peut atteindre gravement les adultes. On lui attribue plusieurs victimes célèbres : la reine Marie II d'Angleterre, Louis XV en France et le jeune tsar Pierre II qui meurt en 1730 à l'âge de 15 ans (44-39).
Deux médecins grecs au début du XVIIe siècle (dont un fut archiâtre de Pierre le Grand) s'intéressent à une technique d'inoculation populaire qu'ils étudient à Istanbul, mais leurs publications passent inaperçues (128-44). Il faut l'enthousiasme de Lady Montaigu, épouse de l'ambassadeur d'Angleterre à Istanbul où elle observe aussi la technique, pour que l'inoculation se diffuse en Europe à partir de 1720 (44-223). Le principe est simple, on prélève sur un varioleux pus ou croûte qu'on inocule par égratignure sur la personne à immuniser. Elle va reproduire la maladie qu'on espère bénigne et aux lésions cutanées minimes, mais un certain taux de mortalité semble incompressible ce qui rend la technique sinon dangereuse, du moins risquée.
Attardons-nous quelques lignes sur un des épisodes les plus célèbres de la médecine russe, l'inoculation de l'impératrice Catherine II en 1768. On connaît quelques décès dans la haute société pétersbourgeoise, en particulier le Comte Panine, ministre des affaires étrangères de Catherine II qui meurt avec sa fiancée peu après l'accession de la tsarine au trône. Mais d'autres raisons motivent aussi Catherine : son amitié épistolaire avec Voltaire qui l'encourage à se faire inoculer (Voltaire a lui-même écrit un essai "sur l'insertion de la petite vérole" en 1731). C'est aussi un acte politique pour une jeune tsarine qui veut comme Pierre le Grand ouvrir son pays à l'Europe Occidentale.
Une fois la décision prise, reste à trouver le praticien. De droit, l'honneur aurait dû revenir à l'anglais Sutton, meilleur diffuseur de la technique, mais celui-ci craint un échec et pour se défausser exige 4000 livres. L'émissaire russe refuse et se tourne vers le docteur Thomas Dimsdale, habile inoculateur qui accepte le voyage à Saint-Pétersbourg pour 1000 livres. Dimsdale a de bonnes manières, il plaît à Catherine qui lui accorde toute confiance malgré un premier essai peu satisfaisant sur un soldat de la garde. Au soir du 12 octobre 1768, Dimsdale est conduit en grand secret au palais impérial de Tsarskoïe Selo avec un jeune garçon qui fournira la substance variolique nécessaire. Catherine est inoculée par une incision à chaque bras. Pendant 2 jours, elle reste alitée avec de la fièvre et des étourdissements. Le 17 octobre l'érythème autour de l'inoculation régresse et Catherine se sent mieux. Elle est parfaitement rétablie le 28 octobre et apparaît à la Cour en novembre. Dimsdale inocule ensuite avec succès le tsarévitch Paul, un garçon fragile de 14 ans.
Ces 2 réussites se transforment en triomphe. En quelques semaines, le médecin anglais inocule 140 nobles. Dimsdale est somptueusement récompensé : il est fait baron de l'empire et autorisé à ajouter une plume de l'aigle impérial de Russie à son blason. Il reçoit 10.000 livres et une rente annuelle de 500 livres jusqu'à la fin de ses jours ainsi que de nombreux cadeaux. Le jeune garçon qui a fourni la varioline est anobli mais meurt jeune. Dimsdale revient en 1781 en Russie pour inoculer les petits-fils de Catherine, le futur tsar Alexandre et son frère Constantin. Dimsdale meurt en 1800 à 88 ans. (39-149-74-76-143-44).
Sur ordre de Catherine, des "maisons d'inoculation" pour pauvres sont ouvertes à Moscou, Saint-Pétersbourg, Kiev, Kazan et Irkoutsk. Des primes sont offertes aux volontaires et 20.000 personnes sont rapidement immunisées (120). Des serfs sont promus inoculateurs et sillonnent les terres de leur seigneur en contrepartie d'exemption d'impôts (44). En 1778, sur 5479 sujets inoculés, on n'enregistre que 5 décès, résultat meilleur qu'en Angleterre même (44-39).
En 1797, Jenner met au point la "vaccination". Il observe que les vachères de son comté qui attrapent une maladie bénigne, la vaccine, n'attrapent jamais la variole. Il parvient à isoler la substance "vaccinale" qu'il peut inoculer au sujet. Ce dernier, après une maladie inoffensive, est immunisée contre la variole. Sa publication fait grand bruit et sa technique se répand en Europe comme une traînée de poudre.
En 1801, Mouchine effectue la première vaccination russe sur un enfant, Anton Petrov, qui reçoit de l'impératrice douairière le surnom de "Vaccinoff" avec une prime ! (44) La vaccination s'entreprend alors à grande échelle, en 10 ans 18.626 enfants sont vaccinés à l'hôpital des enfants trouvés de Moscou (120). De nombreux nobles aux activités philanthropiques diffusent la vaccination sur leurs terres. En Ukraine un "comité de vaccine" réunissant la noblesse locale se lance dans un vaste programme de vaccination de masse (44). Les résultats sont à la mesure de l'enthousiasme et en quelques années, la mortalité variolique est divisée par 10 (44). Vers 1825 le médecin anglais Lee affirme que la variole est presque éradiquée et vante sur ce plan l'avantage d'un régime despotique. Ce succès foudroyant diminue la vigilance. En Russie comme ailleurs, on observe un retour de la variole vers 1830. Certains pays dont la Russie en 1838 comprennent vite la nécessité d'une revaccination (44).
Jusque vers 1880, la technique est laissée aux mains des "inoculateurs" professionnels. Leur travail est considérable et vers 1845, les deux tiers des enfants qui naissent sont vaccinés. Mais se posent des problèmes de qualité des vaccins et de compétence de certains inoculateurs (156-154-44). Une des principales tâches allouées aux zemstvos sera le contrôle et une diffusion encore meilleure de la vaccination (49). Peu à peu, les médecins des zemstvos monopolisent la production de vaccine en créant leurs propres étables. Ils prennent la place des inoculateurs qui doivent cesser leurs activités ou travailler sous surveillance médicale étroite (154).
Vers 1900, 82% des enfants qui naissent sont vaccinés. Des praticiens vaccinateurs inoculent régulièrement les campagnes et en cas de début d'épidémie, des équipes spéciales sont envoyées vacciner toute la population exposée. Certaines administrations rendent obligatoires la vaccination : enfants scolarisés (1885), cheminots (1892), armée (1899) (156). Ces bons résultats ne doivent pas cacher les 380.000 enfants qui échappent chaque année au vaccin. Tous les ans 50.000 personnes meurent encore de la variole ce qui représente un total cumulé de 1,2 millions de victimes en 24 ans de 1891 à 1914 (156). En 1919, le biologiste russe Gamaléïa découvre une méthode pour accélérer la fabrication de la varioline et permet une diffusion encore meilleure (120). L'éradication totale ne sera atteinte que sous le régime soviétique.
4- La Malaria ou Paludisme (40)
On sera peut-être étonné de voir ici une maladie qualifiée aujourd'hui de tropicale. La malaria est cependant une des plaies majeures de la Russie jusque vers 1950. N'oublions pas que la Russie comprend au sud des régions au climat méditerranéen. Au XIXe siècle, le paludisme foisonne dans le Caucase, l'Asie centrale, les côtes de la mer Noire et la Basse Volga. Mais aussi, il remonte en Ukraine, en Russie centrale et jusqu'au nord où même à Saint-Pétersbourg et Arkhangelsk les cas de malaria ne sont pas rares (156). L'incidence de la maladie est énorme : environ 3 millions de personnes sont atteintes par le paludisme chaque année au début du XXe siècle. On note même un pic en 1923 avec 5,5 millions de personnes malades. Les provinces du sud sont bien sûr les plus touchées ; dans la province d'Astrakhan, l'incidence officielle est de 22,8% sur la population. Une enquête menée en 1903 à Voronej révèle que la moitié des enfants de 10 à 14 ans sont infectés. La mortalité directe reste faible et inférieure à 1%, mais la dépression du système immunitaire due à la malaria favorise l'incidence et la gravité des autres maladies infectieuses. La mortalité réelle de la malaria est donc bien supérieure, surtout chez les enfants, mais son impact est difficilement chiffrable.
Les travaux des chercheurs russes sur le paludisme sont abondants et de très bonne qualité. C'est essentiellement l'œuvre de médecins militaires en garnison au Caucase où la maladie pullule. Depuis l'antiquité et jusqu'au milieu du XIXe siècle, la théorie miasmatique de la malaria ne fait l'objet d'aucun doute. On pense que, dans l'atmosphère délétère des marais, les miasmes (vapeurs sans substance, non bactériologiques) empoisonnent le corps. En 1846, Chouts à Moscou observe, un an avant Von Khemsbach, des pigments argentés graniformes sur des pièces de nécropsie (228). Les chercheurs russes dont le célèbre Metchnikoff (17) effleurent souvent la vérité avant que Laveran découvre la nature du parasite en 1880 et que Ross comprenne le rôle des moustiques anophèles en 1898.
La quinine, ramenée d'Amérique est bien connue des médecins russes et constitue un médicament efficace. En cas d'effet secondaire, on utilise le cinchona ou l'alun. On propose aussi des traitements plus farfelus comme l'électrothérapie ou les extraits de rate.
Avant la découverte du vecteur, la seule prévention connue est l'assèchement des marais. Le drainage de la Bessarabie et de Moscou a ainsi un effet bénéfique au milieu du XIXe siècle. Une fois le rôle de l'anophèle connu, la prévention peut se concentrer sur la lutte contre le moustique. Mais le projet de destruction de l'insecte reste encore trop coûteux et les mesures prises s'avèrent insuffisantes. Seul le développement de l'industrie chimique à partir des années 1930 permet de produire des insecticides en grandes quantité qui font peu à peu reculer le fléau. La lutte n'est gagnée qu'en 1957 avec l'éradication du paludisme en URSS.
La peste est une maladie bien connue en Russie. Par la grande Peste Noire d'abord : après avoir ravagé l'Europe occidentale en tuant le tiers de sa population, l'épidémie se tourne vers la Russie qu'elle envahit en 1352. Comme ailleurs, la mortalité est terrible et des villes entières sont exterminées. Curieusement la peste est peu évoquée dans les chroniques de l'époque, la Russie est alors accaparée par un autre terrible fléau : les mongols (143-231-221-76).
La terre russe convient particulièrement bien à la maladie ; au cours des siècles suivants on peut égrener la longue litanie des années d'épidémie, souvent mal connues : 1363, 1409, 1417, 1420, 1426, 1506, 1521, 1561 (sous le règne d'Ivan le Terrible, 500.000 personnes auraient péri), 1566, 1584, 1601 (127.000 victimes à Moscou), 1606, 1654, 1709, 1718, 1738 (74). En 1769 les troupes russes prennent aux turcs la ville roumaine de Giorgu infestée par la peste (122-74). Les soldats ramènent alors la maladie à Moscou en 1771 pour la dernière grande épidémie de peste de la Russie d'Europe. La vieille capitale est mise en quarantaine. Au maximum de l'épidémie, 1000 personnes meurent par jour, on comptera 21.000 victimes en août 1771. Au total il y aurait eu 100.000 morts à Moscou (156-74-122). Les émeutes sont violentes, la foule tue l'évêque et rudoie médecins et officiers (74-155). Un médecin ukrainien, Danilo Samoïlovitch s'illustre dans ses recherches sur la maladie. Partisan de la théorie moderne exogène (la peste habite dans l'environnement) il s'oppose à l'ancienne théorie endogène (l'infection est liée à un pourrissement du sang) chère à la Sorbonne. Samoïlovitch effectuera de nombreux travaux de valeur et tentera même sans succès de mettre au point une technique d'inoculation de la peste (122-120-191).
Au XIXe siècle la peste reste une maladie très surveillée. Les médecins sont tenus de signaler les cas suspects à l'autorité depuis 1718. Les mesures à appliquer sont bien codifiées depuis 1771 et se révèlent efficaces : quarantaines, barrages des routes, enterrement des cadavres hors de la ville, désinfection des objets et des immeubles (120). Malgré des foyers endémiques dans les steppes du sud-est et de fréquentes alertes (15 au XIXe siècle), il n'y aura pas de véritable épidémie et l'influence démographique de la maladie est négligeable (120-156-183). On peut tout au plus citer deux crises plus sérieuses : 50.000 cas à Odessa en 1806 (74) et une mini-épidémie dans la région d'Astrakhan en 1879. Cette année-là, le grand interniste Botkine croit reconnaître un cas de peste à Saint-Pétersbourg ce qui provoque une panique dans la capitale (143-154-129).
Elle pose un grave problème de santé publique en Russie qui possède le privilège d'une syphilis endémique associée à la propagation vénérienne habituelle. Les nourrissons sont en effet souvent infectés par leur mère ou leur nourrice ayant un chancre au sein. Cette contamination est encore aggravée par les trafics d'enfants abandonnés (voir page 75) et les déplacements des nourrices "professionnelles" qui transportent des villes aux campagnes l'enfant abandonné et la syphilis. L'enfant meurt et la nourrice atteinte continue de vendre son lait qui infecte un autre enfant, etc. On a pu ainsi démontrer le cas de huit femmes qui rentrent de Saint-Pétersbourg dans leur village et transmettent la maladie à 60 personnes (166-63).
La syphilis apparaît en Russie en 1499 par la Pologne, très peu de temps après que les marins de Christophe Colomb la ramène d'Hispaniola (Haïti) en 1493 (221-76-74-33). Le "mal français" comme l'appellent d'abord les russes atteint très vite toutes les classes de la société et plus particulièrement les soldats. Catherine II ouvre en 1763 un hôpital spécialisé dans les maladies vénériennes : "l'hôpital secret" de Saint-Pétersbourg où l'on garantit confidentialité et secret médical. Il peut accueillir 60 personnes, 30 lits pour chaque sexe (143-149). Il n'est pas impossible que Catherine elle-même soit atteinte du mal (149).
L'incidence exacte de la syphilis dans la population est très difficile à déterminer. L'étude sur 4,8 millions de consultations du zemstvo de la région de Moscou entre 1883 et 1896 révèle 140.000 cas soit 2,89% des diagnostics, notons que 13% des cas concernent des enfants de moins de 5 ans (154). En rapportant les 140.000 cas sur 14 ans à la population de la province de Moscou on obtient une incidence minimale de 0,87% de la population totale atteinte par la syphilis. Sur l'ensemble de l'empire cela représente environ 1 million de personnes (dont 130.000 jeunes enfants), chiffre aussi avancé par Conroy (40).
Les traitements à base de mercure sont largement diffusés par les zemstvos mais les médecins ont souvent des difficultés à convaincre leurs patients de traiter cette maladie peu spectaculaire. La frustration du praticien face à ses malades syphilitiques peu compliants est magnifiquement décrite par l'écrivain et médecin Mikhaïl Boulgakov dans L'Eruption étoilée (36-26). Rappelons les travaux importants sur le chancre syphilitique effectués par Elie Metchnikoff (33)
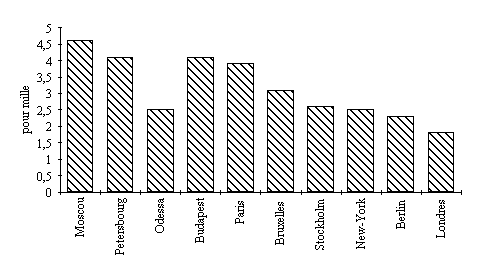
La précarité des conditions de vie favorise évidemment la tuberculose. Le taux officiel annuel de décès dus à la tuberculose est de 4‰ sur l'ensemble de l'empire vers 1892, ce qui représente 10% environ des causes de mortalité (156). La Russie se situe légèrement au-dessus des statistiques des autres pays européens mais à des valeurs comparables. La comparaison avec différentes villes occidentales (figure 30) est intéressante mais il faut sûrement se méfier de chiffres qui ne représentent pas tous la même chose, surtout dans une maladie aussi polymorphe (156).
Le bacille tuberculeux que Koch découvre en 1882 se plaît dans les quartiers insalubres des villes. On constate qu'avec l'urbanisation (lente mais constante) de la Russie, l'incidence de la maladie tend à augmenter. Dans certaines usines de textile de Moscou, le taux d'ouvriers atteints de tuberculose est de 13,4% (74). Les campagnes sont atteintes dans un second temps (156). L'étude du zemstvo (rural) de la région de Moscou révèle dans les deux tiers des cas une expression pulmonaire de la tuberculose (phtisie pulmonaire). Sur les 50369 malades étudiés, 7,2% sont des enfants de moins de 5 ans (154).
|
|
|
figure
30 : mortalité due à la tuberculose dans 10 villes occidentales vers 1892 (156)
Malgré la vision romantique de la phtisie qui atteindrait les belles jeunes femmes mélancoliques, le mal se concentre surtout sur les milieux populaires. Ils sont d'autant plus touchés que le seul traitement proposé légèrement efficace, la cure de balnéothérapie, est pour eux un luxe totalement inaccessible. On voit cependant apparaître dans de rares entreprises quelques caisses de mutualité pouvant fournir les 400 ou 500 roubles nécessaires pour la cure (8).
8- Autres maladies infectieuses
Les maladies infantiles traditionnelles : rougeole, scarlatine, diphtérie, coqueluche sont étudiées dans le chapitre sur la mortalité infantile.
Nous pouvons à nouveau rappeler l'excellent travail réalisé par les zemstvos de Moscou de 1883 à 1896 colligeant 4,8 millions de diagnostics (tableau 3) (154). Rappelons que pendant cette période a eu lieu une épidémie de choléra et une épidémie de typhus.
tableau 3 : incidence des maladies
infectieuses, étude du zemstvo de Moscou de 1883 à 1896(154)
|
MALADIES CONTAGIEUSES, EPIDEMIQUES ET ENDEMIQUES |
hommes % |
femmes % |
enfants
de moins de 5 ans % |
personnes
de plus de 5 ans % |
total % |
|
Rougeole |
2,44 |
2,26 |
6,97 |
1,26 |
2,35 |
|
Roséole |
0,07 |
0,07 |
0,17 |
0,05 |
0,07 |
|
Scarlatine |
3,40 |
3,12 |
6,70 |
2,45 |
3,26 |
|
Variole |
0,40 |
0,42 |
0,76 |
0,33 |
0,41 |
|
Varicelle |
0,69 |
0,73 |
2,22 |
0,35 |
0,71 |
|
Typhus abdominal (fièvre typhoïde) |
2,20 |
2,33 |
0,34 |
2,71 |
2,26 |
|
Typhus exanthématique |
0,92 |
0,78 |
0,06 |
1,04 |
0,85 |
|
Fièvre récurrente (borréliose) |
0,62 |
0,43 |
0,07 |
0,63 |
0,52 |
|
Typhus |
3,89 |
3,65 |
0,69 |
4,50 |
3,77 |
|
Croup |
0,54 |
0,43 |
1,71 |
0,20 |
0,48 |
|
Phtisie pulmonaire |
7,52 |
4,80 |
2,91 |
6,87 |
6,12 |
|
Tuberculoses viscérales |
4,02 |
2,74 |
0,69 |
4,02 |
3,39 |
|
Diphtérie |
1,50 |
1,69 |
2,52 |
1,37 |
1,59 |
|
Dysenterie |
9,59 |
8,49 |
19,09 |
6,69 |
9,04 |
|
Choléra européen |
0,10 |
0,06 |
0,13 |
0,07 |
0,08 |
|
Choléra asiatique |
0,05 |
0,03 |
- |
0,05 |
0,04 |
|
Erysipèle |
2,58 |
4,92 |
1,51 |
4,27 |
3,74 |
|
Fièvres puerpérales |
- |
0,68 |
- |
0,42 |
0,34 |
|
Périparotidite épidémique (oreillons) |
1,61 |
1,34 |
1,51 |
1,47 |
1,48 |
|
Coqueluche |
7,79 |
9,14 |
28,35 |
3,78 |
8,46 |
|
Bronchite épidémique (grippe) |
26,13 |
30,45 |
17,44 |
30,82 |
28,27 |
|
Fièvre intermittentes (malaria) |
23,92 |
21,26 |
6,12 |
26,47 |
22,6 |
|
Pustules malignes |
0,09 |
0,04 |
0,01 |
0,08 |
0,07 |
|
Hydrophobie (rage) |
0,01 |
- |
- |
0,01 |
0,01 |
|
Septicémie |
- |
0,09 |
- |
0,06 |
0,05 |
|
Pyémie |
0,02 |
0,03 |
0,02 |
0,03 |
0,02 |
9- Une maladie endémique non-infectieuse : le Scorbut
La première mention du scorbut (déficit en vitamine C) dans les annales russes date de 1552 (106-76). On sait la maladie fréquente, surtout en Sibérie. De façon remarquable, la pharmacopée officielle antiscorbutique était presque identique aux remèdes populaires : oignons, décoction de pin, framboises, airelles, armoise, etc.(172).
L'origine de la maladie resta longtemps inconnue, on pensait à une maladie infectieuse. Pendant la famines de 1898-1899, on a relevé 27.000 cas de scorbut dans la province de Kazan et 23.000 dans celle de Samara. Les études des médecins de zemstvos corrélèrent ces nombreux cas aux carences alimentaires. Ils ont montré que la fréquence de la maladie était de 31,2% chez les familles les plus pauvres, de 17,7% dans les foyers possédants un cheval et de 10% dans ceux ayant 2 à 3 chevaux (60-61).